Asthme aigu
Généralités
URGENCE!
La prise en charge de l’asthme en une page…
L’asthme est la maladie chronique la plus fréquente en pédiatrie. Cette pathologie est une cause de multiples consultations à l’urgence et de fréquentes hospitalisations. Sa prévalence est de 10-15% des enfants et adolescents Canadiens.
Voir aussi document de principe de la Société Canadienne de Pédiatrie: https://cps.ca/en/documents/position/managing-an-acute-asthma-exacerbation
ÉVALUATION
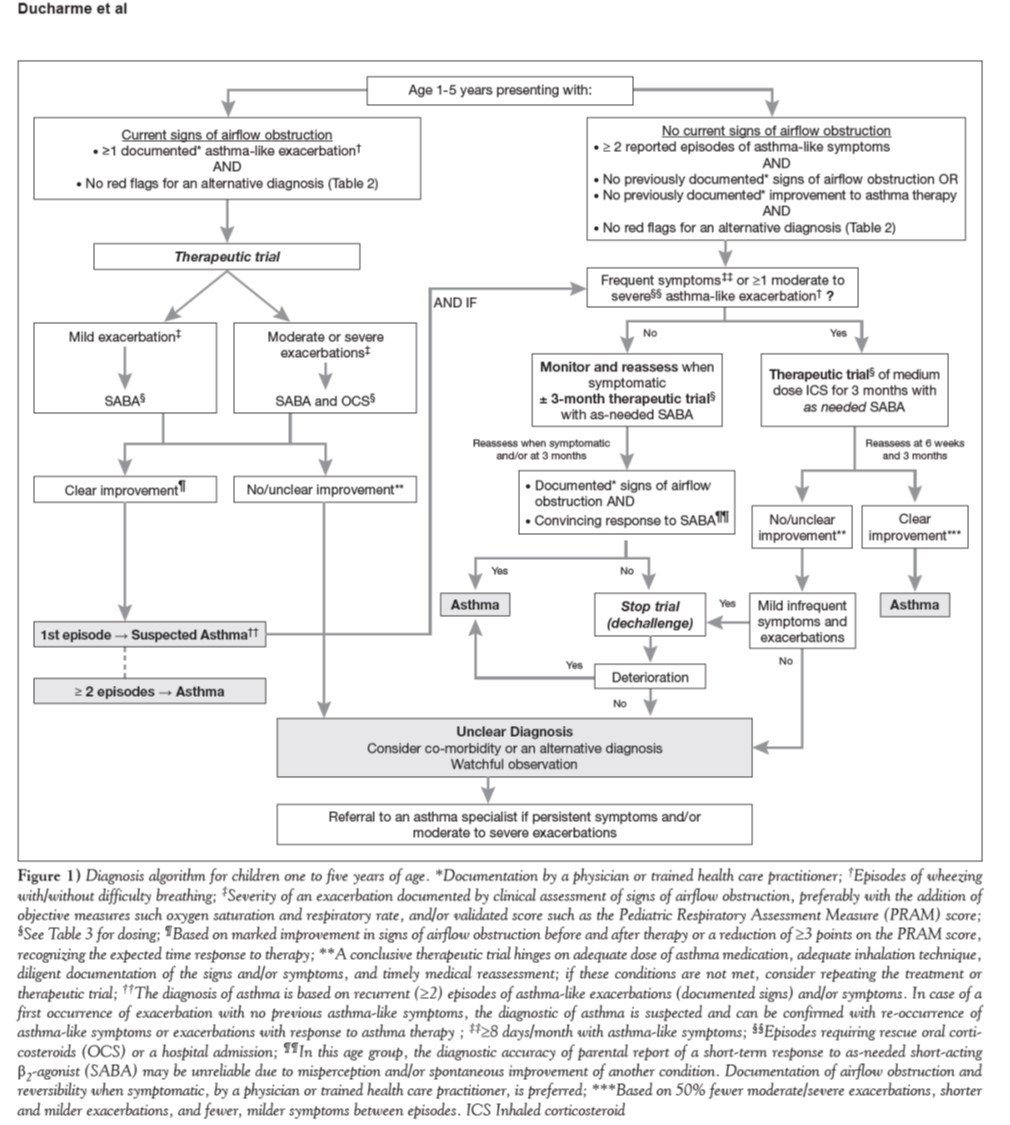
Diagnostic différentiel
Diagnostic différentiel du bronchospasme inclut entre autre
- Pneumonie
- Bronchiolite (chez l’enfant de moins de 2 ans)
- Laryngite
- Coqueluche
- Anaphylaxie
- Aspiration corps étranger
- Laryngomalacie
- Compression bronchique (tumeur, anneau vasculaire…)
- Pathologie cardiaque
- FKP et pathologie pulmonaire chronique
- Liste ddx tiré de Ducharme FM et al. Can Respir J 2015
Dx Asthme 1-5 ans- algorithme CTS/CPS 2015
Histoire
Évaluer particulièrement
- Durée et sévérité des symptômes et de la détérioration
- Symptômes viraux associés, fièvre prolongée, capacité à s’hydrater
- Possibilité d’étouffement pré détresse
- Épisodes antérieurs de bronchospasme: visites à l’urgence, hospitalisation, nécessité de tx IV ou USIP
- Antécédents personnels d’atopie, de co-morbidité tels atteinte cardiaque, FKP/atteinte pulmonaire chronique, déficit immunitaire
- Antécédents familiaux d’atopie, d’asthme, d’atteinte pulmonaire chronique
- Environnement et facteur allergène (tabagisme primaire et secondaire, animaux…)
- Traitement actuel à domicile ou pré transfert
Examen physique ciblé
Évaluer la détresse respiratoire :
- État général et état de conscience : capacité à parler, altération état conscience/confusion/somnolence*
- SV complet incluant tachypnée, désaturation*, cyanose*
- Tirage (sous-costal, intercostal et sus-claviculaire, scalènes*) et battement ailes du nez
- *Signes de crise sévère
- Auscultation pulmonaire : diminution/asymétrie du murmure vésiculaire, temps expiratoire prolongé, présence de wheezing**, sibilances** et de ronchis
- **peuvent devenir inaudibles si crise sévère
- Évaluation cardiaque
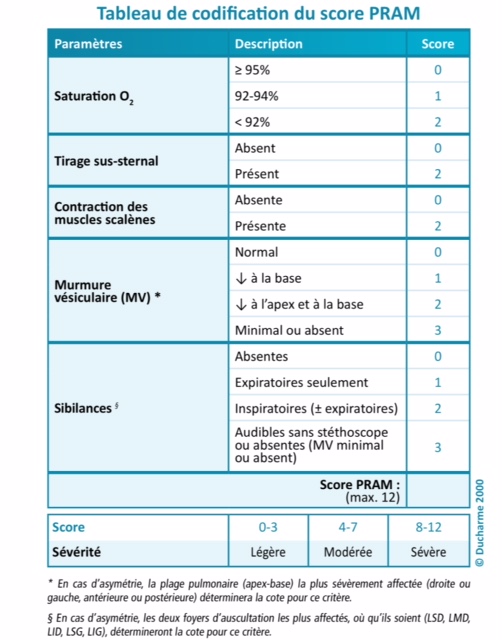
- Échelle de sévérité : voir Lien CHU Sainte Justine: Pediatric Respiratory Assessment Measure (PRAM)
Investigations
- Spirométrie: VEMS si possible pré et post traitement (chez ≥ 6 ans)
- Majorité du temps, pas d’investigation nécessaire
- RX Poumon indiqué si:
- Crise sévère
- Réponse défavorable au traitement
- Asymétrie auscultatoire persistante malgré traitement
- Fièvre persistante
Recherche de : Complications associées (pneumonie, atélectasie, pneumothorax) ou affections sous-jacentes (corps étranger, anomalie parenchyme pulmonaire, insuffisance cardiaque)
- Bilan Sanguin si crise sévère qui répond peu aux premiers traitements
- Gaz sanguins, ionogramme, glycémie, magnésium, fsc
- PaCO2 > 40 mm Hg signe une fatigue musculaire/insuffisance respiratoire si crise asthme sans pneumopathie autre
PRISE EN CHARGE
Traitement
Voir aussi document de principe de la Société Canadienne de Pédiatrie: https://cps.ca/en/documents/position/managing-an-acute-asthma-exacerbation
Une ordonnance collective permet
un début de prise en charge rapide de la crise d’asthme par l’inhalothérapeute ou l’infirmière.
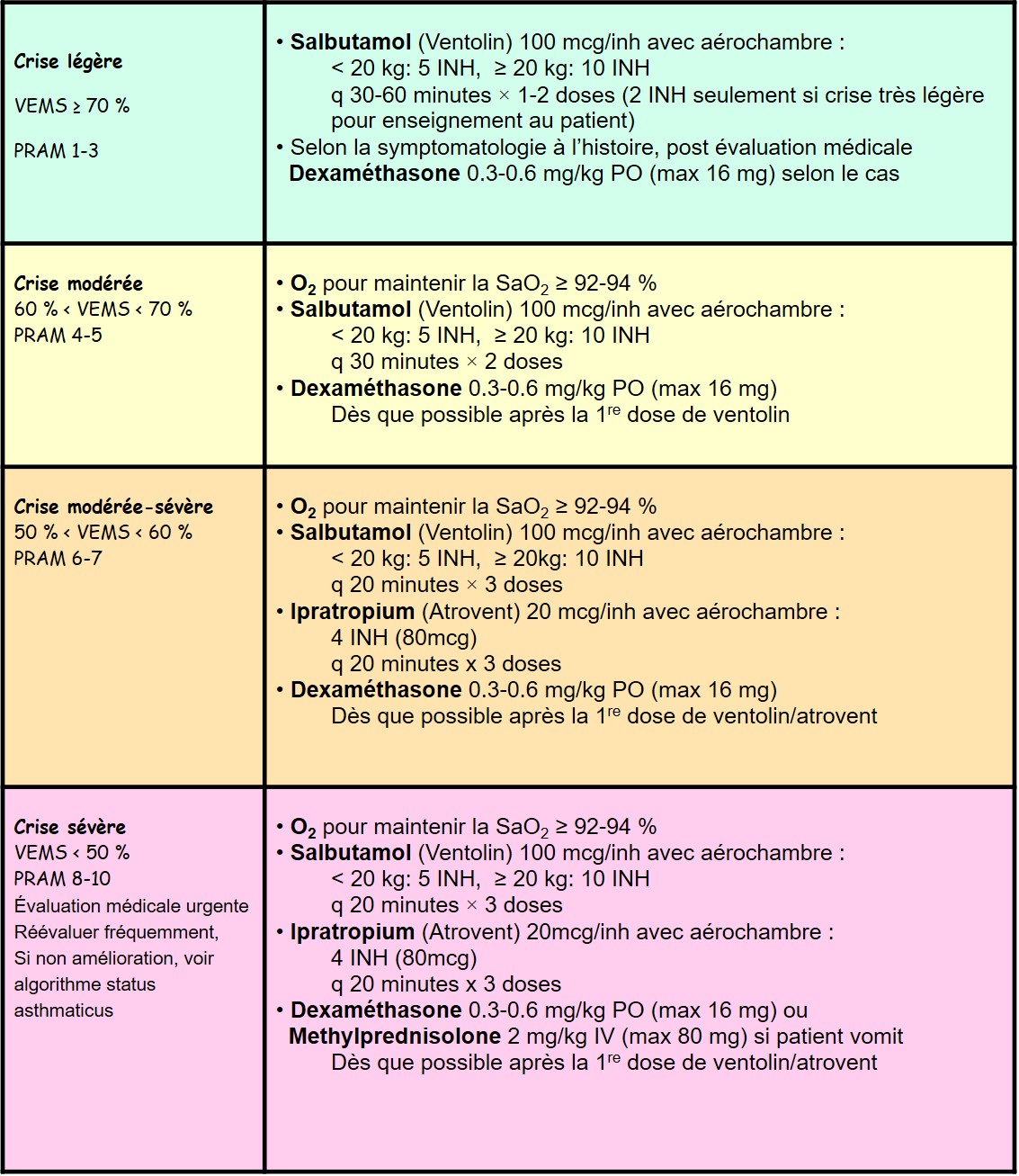
Crise Asthme: 1re heure de traitements à l’urgence, exemple d’ordonnance collective
Voir aussi Algorithme Status Asthmaticus
Traitement du Status asthmaticus
Addendum aux Tableaux- Traitements spécifiques
OXYGENE pour saturation ≥ 92-94%
Augmente la saturation, diminue l’hypertension pulmonaire, la résistance des voies aériennes et améliore l’altération des fonctions cardiaques et mentales. Une saturation de 92% ou moins à l’arrivée est associée avec un plus grand taux d’échec au traitement en externe (plus d’hospitalisation, plus de séjour de plus de 8h à l’urgence et plus de retour en 72h).
β2–AGONISTE
Salbutamol donné en aérosol-doseur de préférence, car plus rapide que la nébulisation, aussi efficace, et cause moins d’effets secondaires
- Dose par tx en INH (100 mg/inh) en aigu lors de consultation: < 20 kg: 5 INH, ≥ 20 kg: 10 INH
- Dose par tx à domicile: 2 INH aux 4h au besoin
Nébulisation si besoin en oxygène et désature beaucoup pendant les traitements (la nébulisation continue pourrait avoir un effet bronchodilatateur supérieur et plus prolongé que la nébulisation intermittente, surtout chez les patients présentant une crise très grave). À ÉVITER EN TEMPS DE COVID– se référer à: https://www.urgencehsj.ca/protocoles/covid-19/
- Dose par tx en NEB (5 mg/mL) intermittentes : < 20 kg: 2.5 mg, ≥ 20 kg: 5 mg
- à diluer dans un volume total de 3 mL de NaCl 0,9 %
- Continue: < 20 kg: 7.5 mg/h, ≥ 20 kg: 15 mg/h
- Dilution pour < 20 kg: 7.5 mg/h
-Mélanger 9 mL de la solution 5 mg/mL dans 60 mL total de NaCl 0.9% et nébuliser à 10 mL/h - Dilution pour ≥ 20 kg: 15 mg/h
-Mélanger 18 mL de la solution 5 mg/mL dans 60 mL total de NaCl 0.9% et nébuliser à 10 mL/h
- Dilution pour < 20 kg: 7.5 mg/h
ANTICHOLINERGIQUES
Ipratropium diminue le risque d’hospitalisation des patients avec crise modérée-sévère et sévère. Donné en même temps que ventolin de préférence par aérosol-doseur.
- Dose par tx en INH (20 mcg/inh) en aigu: 4 INH pour 3 doses
- Considérer 8 INH si ≥ 30kg et status asthmaticus
- Répéter au besoin aux 4h pour 24h si hospitalisé aux soins intensifs
- Non utilisé à domicile
Si ventolin donné en nébulisation, donner l’ipratropium conjointement
- Dose par tx en NEB (solution de 250 mcg/mL) : < 30 kg: 250 mcg/dose, ≥ 30 kg: 500 mcg/dose
- Répéter au besoin aux 4h pour 24h si hospitalisé aux soins intensifs
CORTICOSTÉROIDES
Effets bénéfiques sur les taux d’hospitalisation sont observés après 3-4 heures dans les crises modérées à sévères. Corticostéroïdes PO=IV (privilégier IV si crise sévère ou si PO compromis). Contre indications relatives : Varicelle active ou contact avec une personne atteinte au cours des trois dernières semaines ET susceptible (non vacciné et non faite, immunosupprimé), primo-infection à Herpes simplex, tuberculose active.
- Dose PO initiale en aigu :
- Dexaméthasone : 0.3 mg/kg-0.6 mg/kg (max : 16 mg) OU
- Prednisone/prednisolone : 2 mg/kg (max : 50 mg)
- Traitement subséquent à domicile :
- Dexaméthosone : 0.3-0.6 mg/kg dans 24-36h ou
- Prednisone/prednisolone : 1-2 mg/kg/24 h (max : 50 mg) po die x 3-5 j
- Dose IV :
- Méthylprednisolone : dose de charge de 2 mg/kg (max : 80 mg), puis 1 mg/kg/dose (max : 40 mg) IV q 6 h ad amélioration
SULFATE DE MG IV
Le sulfate de magnésium IV est efficace pour améliorer la fonction respiratoire des patients avec crise modérée à sévère persistante. Donner sous monitoring cardio-respiratoire continue, idéalement en salle de réanimation, pour minimum 1h avec prise de TA aux 5 min per perfusion puis q 15 min x 2.
- Dose IV :
- 50 à 75 mg/kg IV (max : 2.5 g) d’une solution diluée à 20 mg/mL sur 20 min (si 50 mg/kg) à 30 min (si 75 mg/kg)
- Solution de MgSO4 diluée à 20mg/mL: Prendre 10 mL de MgSO4 50% (500 mg/mL) dans 250 mL total de NaCl 0.9%
- Attention à effets secondaires d’hypermagnésémie qui sont rares cependant à ces doses (hypotension artérielle, bradycardie, nausées, sédation, diminution des réflexes ostéotendineux et faiblesse musculaire)
SALBUTAMOL IV
Si non amélioration ou détérioration malgré traitement ci-haut, envisager traitements suivants sous monitorage cardiorespiratoire continu avec consultation aux soins intensifs :
- Dose IV, à administrer en salle de réanimation sous monitoring cardio-respiratoire continue ;
- Débuté à 1 mcg/kg/min (max 80 mcg/min ou 9.6 mL/h de solution diluée ci bas)
- Dilution Ventolin 500 mcg/mL:
- Mélanger 25 mL de salbutamol à 1 mg/mL et 25 mL de NaCl 0.9%
- ___mcg/kg/min x ___kg x 60 ÷ 500 mcg/mL= ____mL/h
- Augmenter prn progressivement ad 3 mcg/kg/min
- Suivi iono, gly
- Attention à toxicité
- arythmie, tachycardie, hypertension artérielle, hypokaliémie, hyperglycémie, élévation CK, élévation lactate, anxiété
AUTRES TRAITEMENTS POSSIBLES – Sous Soins Intensifs
HÉLIOX
En USIP. Proportion d’hélium doit être d’au moins 60 %.
MÉTHYLXANTINE IV
La plupart des guides de pratique ne recommandent par l’aminophylline. Si envisagé, discuter avec les soins intensifs et maximiser les autres thérapies.
- Dose IV de charge
- 6 mg/kg IV en 20 minutes
- Attention à toxicité
- Tachycardie, arythmie, céphalée, irritabilité, tremblements, convulsion, nausée, vomissement, douleur abdominale, hypokaliémie et hyperglycémie
- Dosages sériques (concentration thérapeutique de 10 à 20 mg/mL (ou de 55 à 110 µmol/L))
- Perfusion IV continue : consulter USIP.
KÉTAMINE IV en continu
- Consulter USIP.
GAZ HALOGÉNÉS
- Au bloc opératoire, par anesthésiste.
VENTILATION MÉCANIQUE NON INVASIVE
Option temporaire chez les patients assez âgés pour tolérer le masque et ayant un état de conscience normal, dans l’optique d’une amélioration prévue par les traitements en cours.
INTUBATION ENDOTRACHÉALE
Si insuffisance respiratoire imminente/avérée ou selon transport inter-hospitalier. La kétamine est le médicament de choix en cas d’intubation.
- L’intubation doit être pratiquée par un personnel expérimenté.
- Jusqu’à 45 % de complications.
Conseils de départ
Remettre au patient et parents des instructions écrites sur le traitement pour la crise d’asthme aiguë.
Un plan d’action augmente l’adhésion du patient au traitement et la maîtrise de l’asthme.
Voir:
- Site https://www.asthma.ca/get-help/asthma-3/control/asthma-action-plan/ ou
- Site https://www.inesss.qc.ca/nc/publications/publications/publication/plan-daction-pour-les-crises-dasthme.html ou
Inclure:
-
- Traitement d’entretien Voir document de principe de la Société Canadienne de Pédiatrie: https://cps.ca/en/documents/position/managing-an-acute-asthma-exacerbation, incluant: Tableau 3 OU
Outil de références – document INESSS continuum de la prise en charge de l’asthme - Guide CHU Sainte Justine aux parents: https://www.chusj.org/fr/soins-services/A/Asthme/Enfants-et-Familles
- Corticostéroïdes oraux (s’ils sont déjà amorcés)
- Traitement de crise
- Suivi médical à 1 mois
- Conseils de retour
- Asthme chez votre enfant 20211125
- Traitement d’entretien Voir document de principe de la Société Canadienne de Pédiatrie: https://cps.ca/en/documents/position/managing-an-acute-asthma-exacerbation, incluant: Tableau 3 OU
Quand référer
Urgence pédiatrique:
- Crise sévère ne répondant pas aux traitements initiaux
Post visite à l’urgence:
- L’inhalothérapeute fait l’enseignement pré-congé. Advenant un enseignement sous-optimal (par ex. patient vu de nuit ou en période très achalandée), le patient sera aussi référé au Centre d’Enseignement de l’Asthme par l’inhalothérapeute
- Suivi médecin traitant dans moins de 3 mois (idéalement 6 semaines)
- Clinique d’asthme privilégiée si :
- Prise en charge insuffisante par le médecin traitant suggérée par
– Visites répétées (≥3) à l’urgence dans la dernière année
– Crise sévère
– Mauvais contrôle chronique
OU - Pas de pédiatre ou Md de famille impliqué pour la prise en charge
- Prise en charge insuffisante par le médecin traitant suggérée par
Transfert vers un centre tertiaire
Crise sévère ne répondant pas aux traitements initiaux **Discuter prétransfert**
Numéro de téléphone central téléphonique CCAR: 514-345-4931 poste 4992
ED Trottier (urgence), P Bédard (pharmacie), C Marquis (pharmacie), N Lucas (urgence), O Drouin (asthme), F Gauvin (urgence-usip), G Pettersen (usip), S Morneau (inhalothérapie), S Veillette (asthme), C Pinard (urgence), A Lacroix (DSI), F Ducharme (asthme)
En ligne Septembre 2014, Révisé Décembre 2019, Mai 2020, Décembre 2021