Gynécologie- Lésions vulvaires (pré pubère)
Voir aussi
Généralités
Les plaintes génitales chez la fille pré pubère sont une cause fréquente de consultation à l’urgence. Les pathologies vulvaires dans cette population peuvent être de diverses origines : infectieuse, dermatologique, traumatologique ou congénitale.
La vulvite est la cause la plus fréquente et dans la majorité des cas, il s’agit d’une affection bénigne qui répond à une simple éviction des irritants.
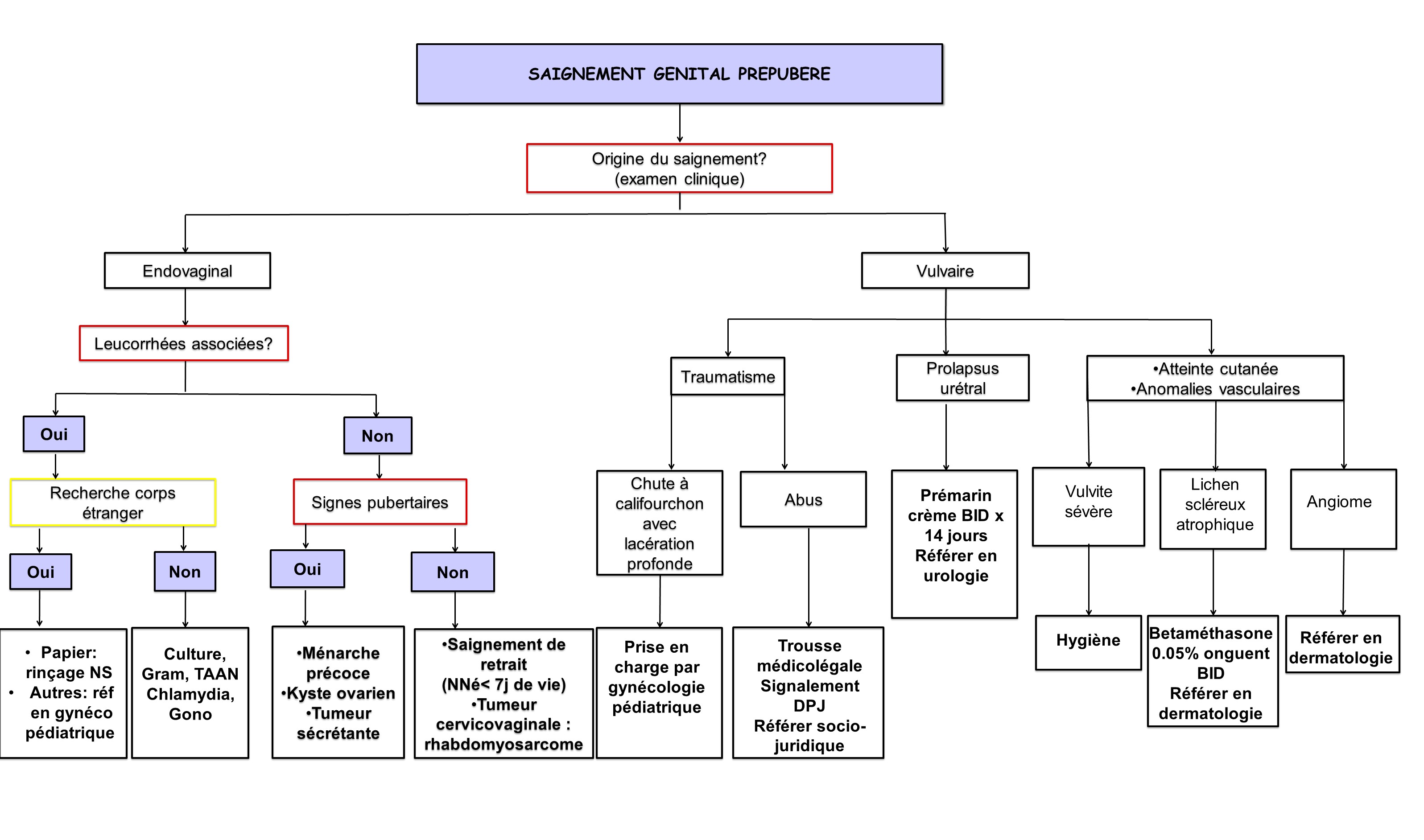
Néanmoins, en cas de saignement ou de pertes vaginales, une évaluation complète doit être effectuée à la recherche de lésions traumatiques, de corps étranger intra vaginal, d’abus sexuel ou d’infection transmissible sexuellement (ITS).
ÉVALUATION
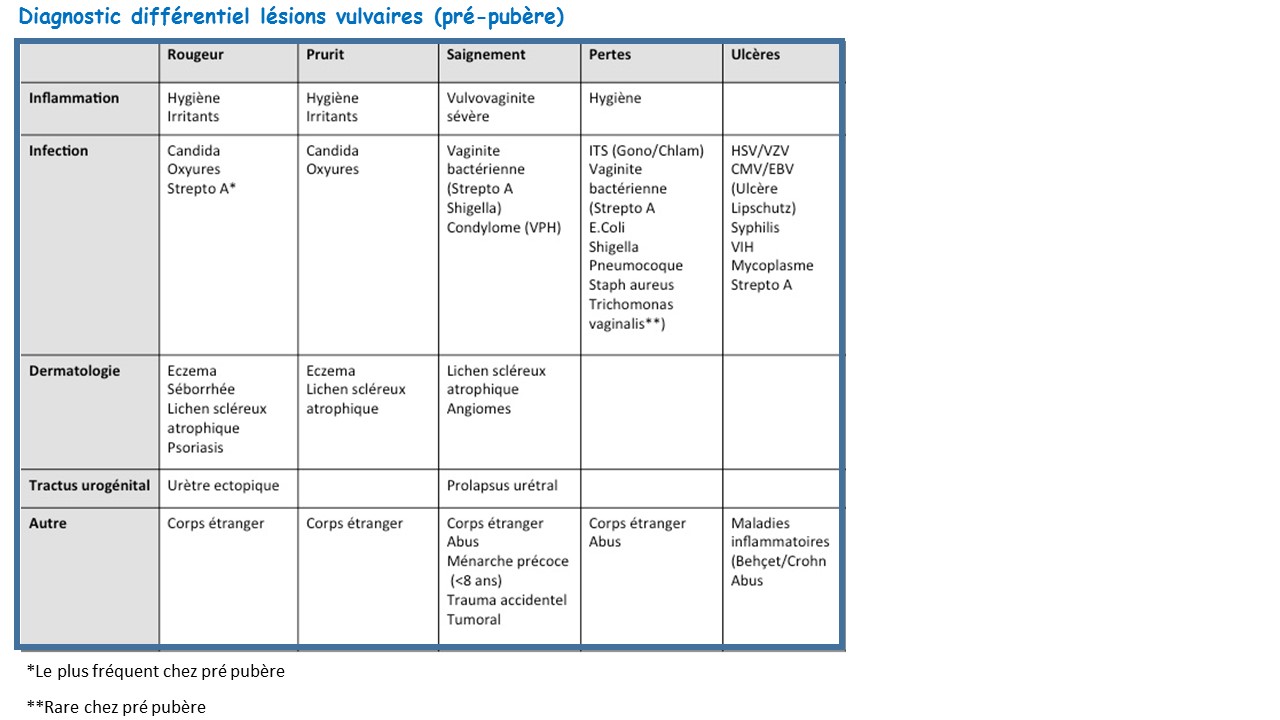
Diagnostic différentiel
Si saignement, diagnostic différentiel:
Causes inflammatoires :
- Par déficit hygiène ou utilisation irritants
- Vulvite
- Très fréquent chez la fille pré pubère. Brûlures ou prurit, érythème vulvaire
- Vaginite
- Isolée ou associée à vulvite, écoulement de sécrétions blanchâtres parfois strié de sang. Attention, si purulent, penser à corps étranger ou infection bactérienne.
Causes infectieuses :
- Vulvovaginite bactérienne (Strep A + souvent)
- Érythème vulvaire très intense à bord net, persistant malgré soins locaux +/- associé avec lésions périnéo-fessières.
- Candidose
- Rare après la période des couches chez la pré pubère. Facteurs favorisants : Couches, antibiothérapie, diabète, déficit immunitaire. Érythème confluant vulve et régions inguinales avec papules érythémateuses satellites
- ITS (Gonocoque/Chlamydia, Syphilis, T. vaginalis)
- Attention, si prépubère, pourrait résulter d’un abus si période de transmission verticale mère enfant échue!
- Ulcère HSV
- Les infections à herpès peuvent être transmises par la mère à son enfant durant l’accouchement. En dehors de la période néonatale, le virus de l’herpès peut être transmis par contact non-sexuel (auto-inoculation, soins de routine à l’enfant) ou sexuel (incluant abus sexuel). Un enfant qui présente des lésions génitales herpétiques doit faire l’objet d’une évaluation minutieuse afin de clarifier la source de l’infection. En cas de doute, la situation devrait être discutée avec un pédiatre expérimenté dans l’évaluation des enfants victimes d’abus sexuel. Référer si nécessaire à la clinique sociojuridique ou au centre désigné en agression sexuelle
- Condylomes (VPH)
- Papules plates couleur chair ou rosé. Les infections à VPH peuvent être transmises de plusieurs façons: par la mère à son enfant durant l’accouchement, par contact non sexuel (auto-inoculation (enfant avec verrue sur doigt) ou soins de routine à un enfant) ou par contact sexuel (incluant abus sexuel). Il n’y a actuellement pas de consensus d’expert quant à l’âge précis où l’apparition de condylomes est davantage associé à une transmission sexuelle. Un enfant qui présente des condylomes anogénitaux, particulièrement s’ils sont apparus pour la première fois après l’âge de 5 ans, doit faire l’objet d’une évaluation minutieuse afin de clarifier la source de l’infection. En cas de doute, la situation devrait être discutée avec un pédiatre expérimenté dans l’évaluation des enfants victimes d’abus sexuel. Référer si nécessaire à la clinique sociojuridique ou au centre désigné en agression sexuelle.
Cause dermatologique :
- Lichen scléreux atrophique
- Se manifeste en général après l’âge de 3 ans. Prurit intense pouvant être associé à des saignements vulvaires dus aux lésions de grattage ou trauma mineur. Aspect clinique vulvaire : pâle, blanc nacré, brillant, hypochrome avec lésions hémorragiques sous épithéliales au niveau des grandes et petites lèvres.
Tractus urogénital :
- Prolapsus urétral
- Saignements vulvaires sans symptôme urinaire. Forme aiguë : tuméfaction violacée, saignote, centrée par l’urètre. Peut masquer l’orifice vaginal si volume important.
- Adhésion labiale
- Découverte le plus souvent fortuite, plus fréquente entre 3 mois et 6 ans. Accolement du bord libre des petites lèvres sous l’aspect d’une fine ligne médiane translucide. Habituellement peu symptomatique, rarement infection urinaire secondaire à une obstruction
Abus :
- Cf classification d’Adams : guide pour l’interprétation des trouvailles médicales en cas d’abus sexuel suspecté chez un enfant. Réf : Adams JA et al. Updated Guidelines for the Medical Assessment and Care of Children Who May Have Been Sexually Abused. J Pediatr Adolesc Gynecol 29 (2016) 81-87.
- https://www.sciencedirect.com/science/article/pii/S1083318815000303.
Histoire
- Durée des symptômes
- Utilisation récente de produits d’hygiène (savons, bains moussant, lingettes, shampoing dans l’eau du bain), crèmes
- Si pertes : quantité, couleur
- Symptômes associés (gastrointestinaux, urinaires, fièvre, douleur)
- Suspicion d’abus (Prudence chez les enfants d’âge pré-scolaire et scolaire, suggestibles (sensibles à la suggestion). Ne pas questionner directement l’enfant mais recueillir les inquiétudes parentales et les verbalisations spontanées de l’enfant)
- Infection respiratoire récente : pourrait être liée à vulvovaginite bactérienne
Examen physique ciblé
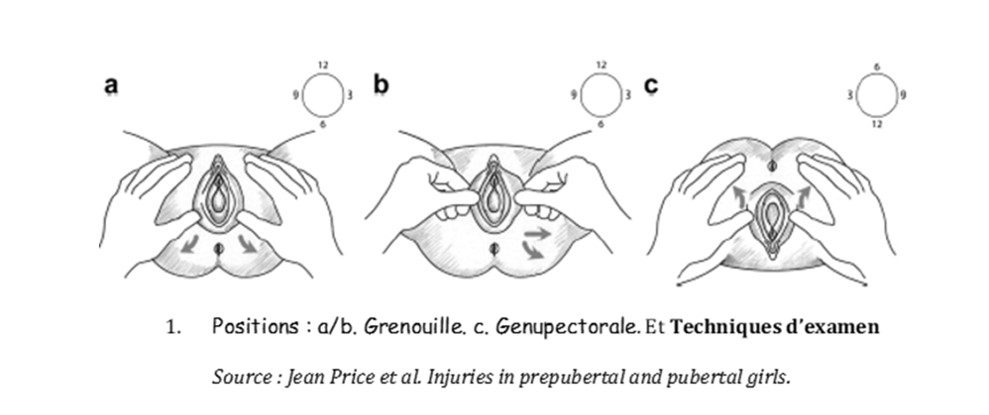
Positions :
- Débuter l’examen en position grenouille (a/b)
- La position genupectorale (c) devrait être utilisée dans un second temps en cas d’anomalies visualisées en position grenouille afin de confirmer les anomalies. Permet aussi parfois de mieux visualiser l’hymen et le vagin
Examen génital, accompagnement :
- Jeune enfant : doit se faire en présence de la mère ou autre personne de confiance
- Entre 10 et 13 ans : pas de règle générale, selon le souhait de l’enfant
- > 13 ans : en général, examen en l’absence des parents. Certaines adolescentes souhaitent tout de même qu’un adulte/parent demeure dans la salle: important qu’il y ait une présence rassurante si désiré.
- La distraction peut être utile (ex tablette, téléphone intelligent, jeux…).
Inspection organes génitaux:
- Vulve : signes d’irritation, écoulement, abrasions, saignement, fissures, lésions de grattage, ulcères, condylomes ou molluscum
- Vagin : écoulement, recherche de corps étranger ou trauma vaginal
- Hymen* : forme, rebord, présence d’encoches, lacération, ecchymoses
- *à noter qu’il est normal d’avoir une ouverture hyménale (sinon hymen imperforé= chirurgie!). Ne pas utiliser le terme « hymen perforé » ce qui porte à confusion. Il est tout à fait normal d’avoir un hymen « perforé » c’est-à-dire muni d’une ouverture.
- *chez les prépubères, l’hymen est très sensible/douloureux – faire attention ++ si des prélèvements vaginaux doivent être obtenus.
NOTEZ
BIEN
- Si prépubère, jamais d’examen au spéculum ou toucher vaginal
- Si suspicion d’agression sexuelle, ne jamais faire d’examen de façon coercitive et ne pas utiliser de sédation
- Si présence de lésions, bien les documenter sur un schéma
Investigations
- Dans la majorité des cas, aucune investigation nécessaire
- Si vulvite d’allure bactérienne (érythème intense, bien délimité) : culture bactérienne
- Si leucorrhées d’origine vaginale en l’absence de corps étranger: culture bactérienne, TAAN Chlamydia, Gonocoque sur l’urine et sécrétions vaginales. Parfois échographie contributive.
- Si suspicion d’abus : prélèvements de nature légale selon les indications de la trousse médico-légale (≤ 5 jours depuis dernier épisode d’abus et possibilité de contact avec sécrétions génitales, anales, salivaires ou sanguines de l’agresseur). Prélèvements pour ITS selon le cas. Référer au centre désigné.
PRISE EN CHARGE
Traitement
Inflammatoire
- Vulvovaginite simple
- Précautions d’hygiène avec toilette quotidienne ou biquotidienne, port de linge de coton, séchage après la miction
Infectieuse
Vaginoses spécifiques (germe identifié) :
- Streptocoque groupe A
- Amoxicilline po 50 mg/kg/j divisé en 2 doses x 10 jours
- ITS (Chlamydia/Gonocoque/T Vaginalis)
- effectuer un 2 ème prélèvement et référer à la clinique sociojuridique ou au centre désigné** Ne pas traiter d’emblée ou empiriquement car perte ainsi de l’opportunité de confirmer une ITS chez un enfant prépubère et pourrait nuire au processus légal et de protection de l’enfant par la suite. Référer en clinique de pédiatrie sociojuridique ou au centre désigné **
- Candidose vaginale (C. Albicans)
- Application d’une pommade antifongique (miconazole, clotrimazole,isoconazole, éconazole) x 7 à 10 jours
- Ulcère HSV
- si primoinfection : Valacyclovir po x 10 jours. Si récurrence, traitement similaire à initier le plus rapidement possible x 3 jours. Contacter un pédiatre possédant une expertise en pédiatrie de la maltraitance pour conseils quant à une possibilité d’agression sexuelle
- Lichen scléreux atrophique
- Betaméthasone 0.1% onguent BID si diagnostic certain (pas de traitement prolongé, inscrire une durée). Référer en dermatologie
Tractus urogénital
- Prolapsus urétral
- Prémarin crème BID x 14 jours. Suivi rapproché en urologie si non résolution
- Adhésions labiales
- Traitement indiqué si patiente symptomatique (flux urinaire anormal, douleur mictionnelle, infections récurrentes) ou si couvre tout orifice vestibulaire
- Prémarin crème BID x 3- 6 semaines suivi d’application de vaseline die x quelques semaines. Suivi à 3-4 semaines.
Corps étranger
- Type papier, coton
- Extraction avec pince ou par lavage vaginal.
- Autres types de corps étranger
- Vont migrer dans le vagin et nécessitent une vaginoscopie sous anesthésie générale. Référer en gynécologie pédiatrique.
Conseils de départ
Voir aussi dépliant CHU Sainte-Justine Les vulvovaginites non spécifiques
Quand référer
Si suspicion d’abus sexuel, référer en clinique socio-juridique (< 12 ans) ou clinique adolescents (>12 ans) pour les patients du CHU Sainte-Justine. Sinon, référer au centre désigné pour les services en agression sexuelle de la région.
Centre désigné pour les victimes suspectées d’agression sexuelle au Québec :
https://www.msss.gouv.qc.ca/sujets/prob_sociaux/agression_sexuelle/index.php?centres-designes
tel que le stipule l’article 39 de la Loi de la Protection de la Jeunesse.
Faxer la requête au 514-345-4878
Transfert vers un centre tertiaire
Discuter pré transfert avec la gynécologie ou l’urgence, selon de dx le plus probable
Numéro de téléphone central téléphonique CCAR: 514-345-4931 poste 4992
A Tonson la Tour (urgence), C Allard Dansereau (pédiatrie, sociojuridique), K Pépin (pédiatrie, sociojuridique), A Hatami (Dermato), ED T (urgence)
En ligne Juillet 2016