Convulsion- Épilepsie, status épilepticus
Voir aussi
Généralités
Définition status épilepticus ou état de mal convulsif:
- Convulsions persistantes pendant plus de 30 minutes ou s’il y a présence de deux convulsions ou plus sans retour à un état de conscience normal.
- Lorsque la convulsion dure plus de 5 minutes, les chances qu’elle ne cesse sans intervention sont rares et il faut donc amorcer le traitement.
Objectifs traitement: La prise en charge aiguë de l’état de mal épileptique devrait avoir comme objectifs:
- Le maintien des voies aériennes, de la respiration et de la circulation
- L’arrêt des convulsions et la prévention des récidives
- Le diagnostic et le traitement initial des causes potentiellement fatales
- La planification des soins ou le transfert vers un autre centre
- La prise en charge des cas réfractaires
ÉVALUATION
Diagnostic différentiel
Étiologies courantes de l’état de mal convulsif chez les enfants et incidences d’après des études en population:
1. Symptomatique aigu (17 % à 52 %)
- Épilepsie
- Infection aiguë du SNC (méningite bactérienne, méningite virale ou encéphalite)
- Trouble métabolique (hypoglycémie, hyperglycémie, hyponatrémie, hypocalcémie ou lésion anoxique)
- Manque de compliance aux traitements antiépileptiques
- Surdose d’antiépileptique
- Intoxication (isoniazide, bupropion, hydralazine, champignons giromitres)
2. Convulsions fébriles prolongées (23 % à 30 %)
- Malformations cérébrales
- Encéphalopathie hypoxique-ischémique périnatale
- Troubles neurodégénératifs évolutifs
Histoire
- Début, durée et progression
- Antécédents néonataux (anoxie, souffrance fœtale)
- Antécédents d’épilepsie (contrôle et compliance thérapeutique, histoire médicamenteuse)
- Fièvre, symptômes infectieux, vomissements, diarrhées
- Histoire de traumatisme crânien
- Intervention thérapeutique par parents ou ambulanciers
- Intoxication possible: isoniazide, bupropion, hydralazine, champignons giromitres
Examen physique ciblé
- SV, Score de Glasgow
- Types de mouvements convulsifs (toniques, tonico-cloniques, myocloniques, déviation des yeux, signes focaux)
- Pupilles
- Rigidité nucale, bombement de la fontanelle antérieure
- Cutané : rash, pétéchies, toxidrome, signes d’abus, taches neuro-cutanées
- Foyer infectieux si fièvre
- Odeur anormale
- Signes de traumatisme
Investigations
- Glycémie, calcémie ionisée et mesurée, ionogramme
- Tout épileptique connu qui présente une convulsion doit avoir un dosage de son ou de ses anticonvulsivants
- Phénytoïne, phénobarbital, acide valproique, carbamazépine, ethosuximide
- Si fièvre: FSC, A + C urine, R-X poumons, Hémoculture
- Reporter la ponction lombaire si les convulsions se poursuivent, si l’on soupçonne une hypertension intracrânienne, si l’on suspecte une lésion focale ou si l’état hémodynamique et respiratoire du patient est instable
- Dépistage toxicologique si suspicion d’intoxication à discuter avec le centre antipoison
- Tomodensitométrie cérébrale peut être indiquée, surtout si le point de départ des convulsions était focalisé, particulièrement avant de procéder à une ponction lombaire
- Un EEG sera demandé dans la plupart des cas, à moins que la convulsion soit brève ou clairement d’origine métabolique
PRISE EN CHARGE
Traitement
Voir aussi Nos Outils de Références, document de l’INSPQ: Convulsions d’origine toxique
POUR IMPRIMER: 25SEP2023_Algorithme Status Epilepticus mise en page CG
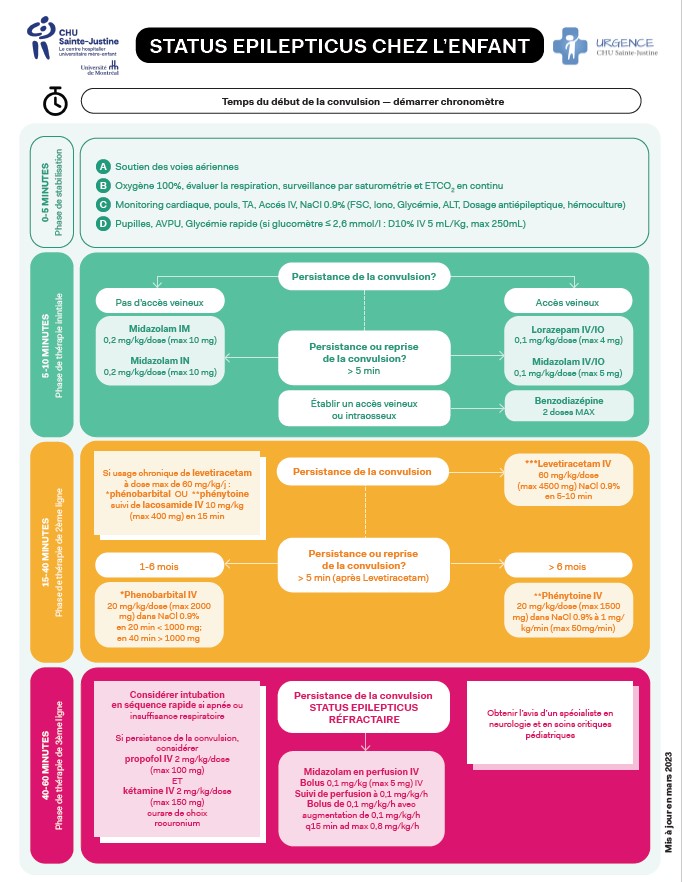
TEMPS DEPUIS LE DÉBUT DE LA CONVULSION?
0-5 MINUTES : STABILISATION
- A: Soutien des voies aériennes
- B: Oxygène 100 %, évaluer la respiration, surveillance par saturométrie et ETCO2 en continu
- C: Monitoring cardiaque, pouls, TA, Accès IV (FSC, Hémoculture, Ionogramme, Glycémie, ALT, dosage des médicaments antiépileptiques, dépistage toxicologique si approprié)
- D: Pupilles, AVPU, Glycémie rapide
- Si glucomètre < 2.6 mmol/l :
- D10% 5 mL/kg
- Si glucomètre < 2.6 mmol/l :
5-15 MINUTES: PHASE DE THÉRAPIE INTIALE
S’il n’y a pas de voie d’accès veineux
- Midazolam 0.2 mg/kg/dose IM (max 10 mg/dose) ou 0.2 mg/kg/dose INTRANASAL (max 10 mg/dose; 5 mg par narine) d’une solution de 5 mg/mL
- Cette dose de midazolam peut être répétée au besoin 5 minutes plus tard pour un maximum de DEUX doses seulement
S’il y a une voie d’accès veineux:
- Lorazépam 0.1 mg/kg/dose IV sur 30-60 secondes (max 4 mg/dose)
- Cette dose de lorazépam peut être répétée au besoin 5 minutes plus tard pour un maximum de DEUX doses seulement
OU
- Midazolam 0.1 mg/kg/dose IV sur 30-60 secondes (max 5 mg/dose).
- Cette dose de midazolam peut être répétée au besoin 5 minutes plus tard pour un maximum de DEUX doses seulement
- Ne jamais administrer plus de deux doses de benzodiazépines: L’administration de plus de deux doses de benzodiazépines augmentent le risque de dépression respiratoire et n’est pas efficace.
- Après deux doses de benzodiazépines, passer aux agents de 2e ligne.
- Toute benzodiazépine administrée en pré-hospitalier (pars les paramédics ou par les parents) doit être comptabilisée dans le calcul des deux doses maximum possibles à administrer.
- Si malgré l’administration de deux doses de benzodiazépines un accès veineux n’a pu être établit, installer un accès intraosseux.
15-40 MINUTES: PHASE DE THÉRAPIE SECONDAIRE:
Si la convulsion continue malgré l’administration de 2 doses de benzodiazépines
- Lévétiracétam 60 mg/kg/dose IV (max 4500 mg) dilué à 50 mg/mL avec NS (dilution 1 :1) en 5 minutes (si < 3000 mg) ou 10 minutes (si ≥ 3000 mg)
***Si le patient est chroniquement sous lévétiracétam à une dose de 60 mg/kg/jour, passer à la prochaine étape et voir note ci-bas.
Si la convulsion ne cesse pas au bout de 5 minutes après l’administration de lévétiracétam ou patient déjà sous lévétiracétam à dose de 60 mg/kg/jour:
Chez plus de 6 mois :
- Phénytoïne 20 mg/kg/dose IV (max 1500 mg/dose) en 20 minutes (si ≤ 1000 mg) ou en 30 minutes (si > 1000 mg) dans NaCl 0,9%
- Sous monitorage cardiaque: risque d’arythmie ou d’hypotension
- Avantage: altère très peu l’état de conscience
- S’il n’y a pas d’accès veineux, donner la phénytoïne par voie IO
Chez les moins de 6 mois :
- Phénobarbital 20 mg/kg/dose IV (max 2 g/dose) en 20 minutes (si ≤ 1000 mg) ou en 40 minutes (si > 1000 mg) dans NaCl 0,9%
- Surveillance cardio-respiratoire: risque de dépression respiratoire et d’hypotension
Si la convulsion ne cesse pas malgré du phénytoine ou phénobarbital ET le patient est déjà traité avec du lévétiracétam à une dose de 60 mg/kg/jour, administrer:
- Lacosamide 10 mg/kg/dose IV (max 400 mg) en 15 minutes
PLUS DE 40 MINUTES: STATUS RÉFRACTAIRE: THÉRAPIE 3e LIGNE
Si la convulsion persiste malgré les interventions précédentes (40min), l’état de mal convulsif est défini comme réfractaire
- Intubation à séquence rapide avec Propofol 2 mg/Kg/dose IV (max 150 mg) AVEC Kétamine 2 mg/Kg/dose IV (max 150 mg)
- Car ces agents possèdent aussi des propriétés anti-convulsivantes
- Surveillance de la tension artérielle. Si hypotension, utiliser Norépinéphrine 16 mcg/mL en perfusion IV continue pour maintenir la perfusion cérébrale . L’administration de bolus liquidiens pour traiter la vasodilatation secondaire aux médicaments est démontrée comme inefficace.
- Midazolam 0.1 mg/kg IV (max 5mg) en 1 minute pour une dose sans rediluer
SUIVI DE
- Midazolam (1 mg/mL) en perfusion à 0.1 – 0.8 mg/kg/heure IV
- Débuter la perfusion à 0.1 mg/kg/heure après le bolus de 0.1 mg/kg
- Bolus supplémentaire de 0.1 mg/kg entre chacune des augmentations de la perfusion
- Augmenter de 0.1 mg/kg/heure aux 15 minutes jusqu’au contrôle des convulsions ou jusqu’à une dose maximale de 0.8 mg/kg/h
Si nécessaire, à partir de midazolam 0.2 mg/kg/heure, combiner midazolam et kétamine :
- Kétamine 1-3 mg/kg IV en 1 minute pour une dose
SUIVI DE
- Kétamine en perfusion à 1 mg/kg/heure IV
- Débuter la perfusion à 1 mg/kg/heure après le bolus de 1-3 mg/kg
- Bolus supplémentaire de 1-3 mg/kg entre chacune des augmentations de la perfusion
- Augmenter de 1 mg/kg/heure aux 15-30 minutes jusqu’au contrôle des convulsions ou jusqu’à une dose maximale de 10 mg/kg/h.
Alternative au midazolam, si patient > 14 ans:
- Propofol 2 mg/kg IV (max 150 mg) en 1 minute pour une dose
SUIVI DE
- Propofol en perfusion à 50 mcg/kg/min IV
Autres médicaments de 3e ligne à considérer si disponibles
- Phénobarbital 10 mg/kg IV en bolus en 5 à 10 min sans rediluer aux 30 minutes jusqu’à des doses cumulatives de 80 mg/kg (possibilité de nécessité davantage: dose cumulative ad suppression des convulsions à l’EEG)
- Pyridoxine 70 mg/kg (max 5 g) en 10 minutes sans rediluer ou g pour g la quantité d’isoniazide ingéré (max 5 g). Cette dose peut être répétée une fois si récidive des convulsions
À ce stade, le patient devrait déjà avoir été transféré dans une unité de soins intensifs pédiatriques. La surveillance de l’EEG est essentielle pour détecter l’arrêt de l’activité convulsive.
PARTICULARITÉS
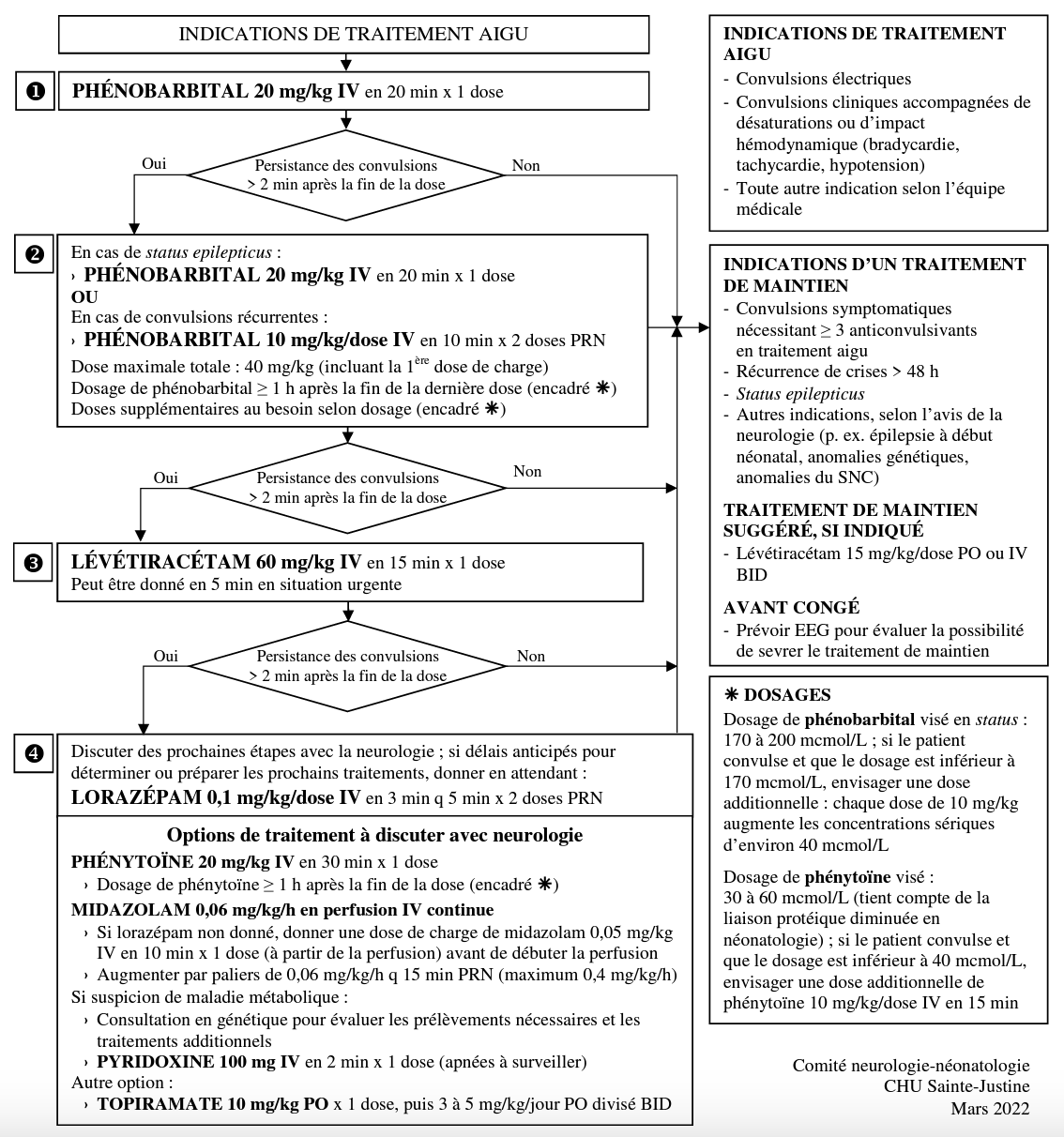
Traitement de la convulsion néonatale (0-28 jours de vie)
Voir Algorithme Comité Neurologie-Néonatalogie CHUSJ: 20220308_Algorithme_convulsions_version modifiée 20220413
Pour document complet du Comité Neurologie-Néonatalogie: 20220415_Guide clinique_Convulsions final
*Corriger l’hypoglycémie
Traitement de la convulsion d’origine métabolique
Hypocalcémie
Injecter lentement (en 10 à 15 minutes) par voie intraveineuse et en surveillant le rythme cardiaque
- Si voie périphérique: gluconate de calcium 10 % 60 mg/kg/dose, soit 0,6 mL/kg/dose (max 10 mL)
- Si voie centrale: chlorure de calcium 10 % 20 mg/kg/dose, soit 0,2 mL/kg/dose (max: 10 mL)
Il est important de surveiller aussi la magnésémie, car une hypomagnésémie accompagne fréquemment une hypocalcémie.
Hyponatrémie
- Si l’hyponatrémie est associée à une expansion de l’espace extracellulaire (exemple: intoxication par l’eau)
- Cesser l’administration de liquide et donner du furosémide 1 à 2 mg/kg/dose IV ou IM
- Si l’hyponatrémie est associée à une déshydratation
- Si convulsion seulement, on prévoit d’abord du NaCl 3 % 2 mL/kg IV (513 mmol/L) (max 250 mL) en 10 minutes ad arrêt des convulsions. Interrompre l’injection dès que la convulsion s’arrête et consulter un endocrinologiste.
Hypomagnésémie
- Diluer une solution de sulfate de magnésium 50 %, de façon à obtenir une solution diluée à 2 % (20 mg/mL)
- Préparation : Ajouter 2 mL de sulfate de magnésium 50% (500 mg/mL) dans 48 mL de D5% ou NaCl 0.9% (total 50 mL)
- La dose de charge de cette solution est de 25 mg à 50 mg/kg
- Soit 1.2 à 2.5 mL/kg de Mg dilué à 20 mg/mL IV en 20 minutes (Max 2g soit 100 mL)
- Administrer sous monitoring cardiaque et saturométrie en continue
- Incompatible avec bolus de CaCl2
Traitement de la convulsion dans le cas d’une intoxication
Incluant INH, hydralazine, champignons giromitres, l’alcool ou un sevrage de sédatif ou d’hypnotique
Communiquer avec le Centre Anti-Poison du Québec 1-800-463-5060
- Lorazépam 0.1 mg/kg/dose IV sur 1-2 minutes (max 4 mg/dose)
- Cette dose de lorazépam peut être répétée au besoin 5 minutes plus tard
ET
- Pyridoxine 70 mg/kg (max 5 g) en 10 minutes immédiatement si disponible
Si la convulsion persiste 3-5 minutes après l’administration de pyridoxine
- Lévétiracétam 60 mg/kg/dose IV (max 4500 mg/dose) en 5-10 minutes
Si la convulsion persiste, passer directement à la perfusion de propofol ou de midazolam IV
Patient > 14 ans et intoxiqué :
- Propofol 2 mg/kg IV (max 150 mg) en 1 minute
SUIVI DE
- Propofol (10 mg/mL) en perfusion à 50 mcg/kg/minute IV
- Débuter la perfusion à 50 mcg/kg/minute après le bolus de 2 mg/kg
- Augmenter de 20 mcg/kg/minute aux 15 minutes jusqu’au contrôle des convulsions ou jusqu’à une dose maximale de 200 mcg/kg/minute
- Surveillance cardio-respiration: il y a un risque de dépression respiratoire et d’hypotension
Patient < 14 ans et intoxiqué :
- Midazolam 0.1 mg/kg IV (max 5mg) en 1 minute pour une dose sans rediluer
SUIVI DE
- Midazolam (1 mg/mL si < 10 kg OU 5 mg/mL si > 10 kg) en perfusion à 0.1 – 0.8 mg/kg/heure IV
- (0.1 mg/kg/h X _____kg (poids) / concentration mg/mL = ____ mL/h)
- Débuter la perfusion à 0.1 mg/kg/heure après le bolus de 0.1 mg/kg
- Bolus supplémentaire de 0.1 mg/kg entre chacune des augmentations de la perfusion
- Augmenter de 0.1 mg/kg/heure aux 15 minutes de 0.1 mg/kg jusqu’au contrôle des convulsions ou jusqu’à une dose maximale de 0.8 mg/kg/h
Quand référer
Les enfants sans antécédent d’épilepsie ou de convulsions fébriles qui consultent à cause d’un ÉMÉC doivent être aiguillés vers un hôpital de soins secondaires ou tertiaires afin de poursuivre le traitement et les examens. Des signes vitaux instables ou la poursuite de l’ÉMÉC justifient un transport vers une unité de soins intensifs pédiatriques. Avant le transport, il faut discuter de la stabilisation de l’enfant avec un médecin compétent en pédiatrie d’urgence ou en soins intensifs
Transfert vers un centre tertiaire
**Discuter prétransfert**
Numéro de téléphone central téléphonique CCAR: 514-345-4931 poste 4992
A Levy (urgence), G Larose (urgence), B Bailey (urgence, toxico), C Marquis (Pharmacie), B Tolédano (USIP), P Major (Neurologie)
Révision 2023: A Levy (urgence), C Marquis (Pharmacie), L Ducharme-Creuvier (USIP), P Major (Neurologie)
Algorithme Mise en page C Gervais (étudiante md McGill)
En ligne Mars 2017, révisé juin 2023